Covid-19: “Era prevedibile. Per un vaccino, ci vorrà almeno un anno, un anno e mezzo” Intervista al virologo Gianfranco Pancino
 |
| Giorgio Griziotti 08/04/2020 |
Presentiamo un’intervista collettiva a Gianfranco Pancino a cura di Giorgio Griziotti. Gianfranco Pancino è virologo e Direttore di Ricerca emerito all’INSERM (Istituto Nazionale di Sanità e di Ricerca Medica).
All’Istituto Pasteur di Parigi è stato stretto collaboratore di Francoise Barré-Sinoussi, premio Nobel per la Medicina per le sue ricerche sull’AIDS e recentemente nominata dal governo francese a presiedere il « Care » (Comité d’analyse, recherche et expertise), comitato scientifico di lotta contro il Covid-19.
Rispondo a varie domande che mi sono state rivolte sul SARS-CoV-2 e la pandemia Covid-19. Sono uno specialista dell’HIV, causa dell’AIDS. HIV e SARS hanno una strategia di riproduzione opposta. Quando infetta un ospite, l’HIV si integra nel suo genoma e la risposta immunitaria è incapace di eliminarlo. La malattia è lenta e, benché il virus sia relativamente poco contagioso, ha tutte le chances di propagarsi ad altri ospiti e di assicurare così la propria perennità. Il SARS-Cov-2 provoca un’infezione acuta; o uccide l’ospite in qualche giorno o è eliminato dalla risposta immunitaria. Il virus è però molto contagioso e passa rapidamente a nuovi ospiti prima di essere eliminato. Consolazione per i tempi odierni: fare un vaccino contro un’agente d’infezione acuta può essere meno difficile che contro un virus lento. Visto che la risposta immunitaria è capace di eliminare il virus nei pazienti che guariscono, dovrebbe essere possibile indurre una risposta efficace con un vaccino. La stragrande maggioranza di vaccini antivirali efficaci esistenti sono contro malattie acute, poliomielite, morbillo, orecchioni ecc.
Risponderò, secondo le mie conoscenze, alle domande elencate qui sotto, senza sviluppare polemiche, peraltro giustificate, sul degrado delle strutture sanitarie praticato in questi anni dai governi di ogni tendenza, particolarmente in Italia, Francia e soprattutto Inghilterra, o sulla mancanza assoluta di preparazione rispetto alla minaccia annunciata di pandemie virali. Ci sono altre tribune e altri ambiti per questo e spero che sapremo tutti riflettere sul dramma attuale e trarne delle conseguenze sul nostro stile di vita e sui nostri sistemi politici.
1. In che modo il virus può esser passato dall’animale all’uomo la prima volta? p. es ingestione della carne?
Le ipotesi complottistiche sull’origine della pandemia da Covid-2 stanno invadendo le reti sociali e i tabloid. Il virus sarebbe stato creato in un laboratorio di ricerca, sarebbe stato diffuso dall’esercito americano… Perché cercare tali spiegazioni improbabili, quando la natura sa fare molto meglio dell’uomo in questo campo. Un coronavirus, il SARS-CoV (virus della sindrome respiratoria acuta severa), era già stato responsabile di un’epidemia a forte mortalità nel 2003, e un altro coronavirus, il MERS-CoV (virus della sindrome respiratoria del Medio-Oriente), identificato nel 2012 in Arabia Saudita, e poi in molti altri paesi, è stato responsabile di un’epidemia in Corea del Sud nel 2015. In entrambi i casi, ci sono forti presunzioni che la riserva naturale del virus, cioè gli animali portatori di questi virus, siano dei pipistrelli e che la trasmissione all’uomo sia avvenuta grazie a un ospite intermedio, il furetto per SARS-CoV e il dromedario per MERS-CoV. La sequenza del SARS-CoV-2 presenta un’omologia del 96% con un coronavirus di un pipistrello cinese (Peng Zhou, Nature 2020).
È quindi fortemente probabile che il virus SARS-CoV-2 sia originario del pipistrello. Per analogia con i casi citati potrebbe essere stato trasmesso all’uomo da un ospite intermedio, che potrebbe essere un animale selvatico venduto nei mercati cinesi, come il pangolino. In tutti questi casi si tratta di zoonosi, delle trasmissioni di un agente patologico dall’animale all’uomo. Le zoonosi che si stanno ripetendo a ritmo accelerato sono favorite dalla espansione umana che distrugge gli habitat naturali della fauna selvaggia e pone l’uomo a contatto con questa fauna e i suoi virus. Sarebbero la vicinanza e il contatto con gli animali a favorire il passaggio all’uomo di virus respiratori, come SARS-CoV, MERS-CoV e SARS-CoV-2, piuttosto che il consumo delle loro carni (che inoltre sono cotte, portando alla distruzione del virus).
2. Tempi di incubazione, tempi di contagiosità prima dei primi sintomi e dopo la fine dei sintomi?
Si valuta che il periodo di incubazione sia di 2-14 giorni, con una media di 5,1 giorni (S. A. Lauer, Annals of Internal Medicine, 2020). Uno studio recente su dei pazienti di Wuhan, in Cina, riporta che il virus può essere emesso dai pazienti per 20 giorni (in media) dopo l’inizio dei sintomi. Il periodo più breve è stato di 8 giorni e il periodo più lungo di 37 giorni (Fei Zhou et al. Lancet 2020). Un paziente “guarito” può dunque continuare a essere contagioso per qualche tempo. Il virus rimane sempre presente nei pazienti gravi fino alla loro morte. Ci sono dati che indicano che il virus potrebbe trasmettersi non solo dalle vie alte (goccioline di saliva, starnuti, tosse, saliva ecc.) e per contaminazione degli oggetti, ma anche per via fecale (Charleen Yeo et al., Lancet 2020). L’ARN virale è stato trovato nelle feci di pazienti e nelle acque di scolo di due ospedali di Pechino, dove erano ricoverati dei pazienti infettati da Covid-19. Un problema serio è costituito da delle persone che, pur essendo infettate, restano asintomatiche, e quindi non identificabili come portatori di virus. Queste persone possono essere contagiose.
3. La perdita dell’olfatto/gusto è un sintomo talmente raro nelle altre malattie che indicherebbe una forte probabilità di coronavirus?
L’anosmia (perdita dell’olfatto) e la ageusia (perdita del gusto) possono essere provocate da varie cause, incluso episodi infettivi come un grosso raffreddore o una sinusite. Però, considerati vari casi riportati tra i pazienti cinesi e di altri paesi infettati da Covid-2, si raccomanda che persone che perdono l’olfatto e/o il gusto in assenza di altre malattie respiratorie, come rinite allergica, raffreddore acuto, o sinusite cronica, prevengano il loro medico per discutere dell’opportunità di fare un test per il Covid-19 e/o mettersi in auto isolamento.
4. La vaccinazione influenzale può influire sulle probabilità di ammalarsi?
Non che io sappia. Comunque, il vaccino anti-influenza non ha alcuna capacità di protezione contro il Covid-19.
5. Mi è sembrato di capire che non siano i tamponi a scarseggiare quanto la possibilità di analizzarli. Ho sentito che qualcuno ha inventato un sistema di analisi dei tamponi che dura solo 1 ora: è a tuo avviso possibile che si arrivi ad un kit economico fai da-te come per i test di gravidanza, per capire chi è immune e chi no? (ovviamente nel breve periodo poiché, vaccino o non vaccino è la popolazione mondiale che è attaccata e dunque prima dell’effetto gregge in tutto il mondo passeranno anni).
Il test di amplificazione del ARN virale a partire da un prelievo fatto con il “tampone”, serve per sapere se uno è infettato, non se è immune. In Italia, come anche in Francia, scarseggiano i tamponi, ma anche i laboratori attrezzati per fare il test. Per un cambiamento radicale dell’organizzazione dei test, si sono pronunciati il 24 marzo 290 clinici e ricercatori italiani, in una lettera aperta al presidente del Consiglio e ai Governatori delle Regioni, proponendo di collegare in una rete i laboratori di ricerca italiani per realizzare i test diagnostici. Non accettare questa proposta da parte dei politici sarebbe, a mio parere, una prova ulteriore d’ignavia. Inoltre stanno entrando nel mercato test diagnostici più rapidi, che permettono l’amplificazione del genoma virale in un’ora. Per quanto riguarda i test basati sulla ricerca di anticorpi contro il virus nel plasma, essi esistono già, ma sono utili solo per sapere se una persona è stata infettata, non per una diagnosi precoce. Infatti, questi test danno risultato positivo solo due settimane dopo l’infezione. Possono essere utili per seguire l’evoluzione della risposta immune e saranno sicuramenti utili per degli studi retrospettivi di seroprevalenza.
6. Per le stesse ragioni di cui sopra io penso che se a tutte le popolazioni venisse somministrato il tampone si potrebbe avere un maggior controllo della diffusione. Mi sbaglio? Se si perché?
Fare il test a tappeto su tutta la popolazione mi pare irrealistico e non molto utile. Servirebbero milioni di tamponi e di test, che oltre a rappresentare dei costi enormi, non sarebbero praticamente fattibili. Inoltre, nel periodo d’incubazione il test può essere negativo. Mi pare più ragionevole fare il tampone a tutti coloro che sono stati a contatto con pazienti positivi per il virus, a tutto il personale sanitario, a tutte le persone a contatto con il pubblico, impiegati/e dell’amministrazione, poliziotti/e, pompieri, commessi/e di supermercati, negozi, taxi, ferrovie ecc. Andrebbe anche esteso l’uso di mascherine a tutte queste categorie.
7. Vorrei capire meglio il principio di acquisizione di immunità quando non si prende la malattia: Burgio* dice che non bisogna esagerare con le protezioni (p. es disinfettare lavare vestiti, lasciare le scarpe all’esterno etc.) e non stare troppo chiusi in casa perché dobbiamo formare degli anticorpi assumendo piccole dosi di virus. Ma quando il virus attacca le nostre cellule non si moltiplica rapidamente?
Premesso che l’intervista di Burgio è uno de rari documenti seri apparsi in mezzo a una valanga di approssimazioni e di false notizie, non so bene a cosa si riferisse Burgio in quel passaggio. Probabilmente al fatto che una persona che viene in contatto con una quantità di virus insufficiente a iniziare un’infezione o ha dei prodotti virali residui di un virus ormai inattivato (per esempio dopo essere rimasto molto tempo su una superficie) può sviluppare una risposta immunitaria contro dei componenti virali e quindi avere una reazione rapida di rappello se venisse a contatto in seguito con il virus. Comunque il virus è molto contagioso, e può essere pericoloso. Riprendendo la metafora di Burgio sull’isolamento, io preferirei starmene in montagna in attesa che l’epidemia decresca e le terapie antivirali che sono in corso di sperimentazione vengano implementate. Purtroppo questo non è possibile per la stragrande maggioranza della popolazione, per cui le misure di distanziamento sociale, fino all’isolamento, e le norme di igiene sono le principali difese contro la diffusione del virus.
8. Nella spagnola e nell’asiatica (in parte perché ho letto che il vaccino è arrivato abbastanza rapidamente, ma non ricordo di essere stato vaccinato) l’epidemia si è fermata quando ha colpito 50 o 60% della popolazione (immunità di gruppo) , per il Covid-19 se non ci sono vaccini, quando l’ondata attuale si abbasserà e potremo uscire di casa l’epidemia non rischia di riprendere come prima? E allora come fare visto che non sarà possibile un confinamento di 1 anno sino all’arrivo del vaccino? La stessa domanda in altri termini: è vero che tutte le manovre servono solo per rallentare l’epidemia ed evitare il tracollo della sanità ma l’uscita dalla crisi si avrà solo attraverso la cosiddetta immunità di gregge?
9. Puoi spiegare perché si teme (Burgio/ Imperial college) una seconda ondata più rovinosa in autunno come per la spagnola? Quali sono le probabilità?
Il vaccino contro l’influenza è stato sviluppato nel 1938 e poi modificato allo scoppio della pandemia “Asiatica” del 1957-58, per includere il ceppo virale predominante a quel tempo. La sua efficacia è stata messa in dubbio dalla letteratura scientifica, e ci furono due milioni di morti. L’immunità di gregge, preferisco dire di gruppo, in genere si raggiunge grazie a un vaccino. Se la copertura vaccinale è abbastanza elevata il flusso del virus si interrompe. Questo è stato il caso del vaiolo, che è stato dichiarato estinto. Ma la copertura deve essere sufficiente, per esempio nel caso del morbillo deve essere superiore a 93%. Diminuendo la frequenza delle vaccinazioni, il morbillo riappare, come sta succedendo nei nostri paesi. Senza vaccino, per una malattia grave, come il Covid-19, raggiungere l’immunità di gruppo permettendo la diffusione del virus, come proposto inizialmente da Boris Johnson per l’Inghilterra, causerebbe varie centinaia di migliaia di morti (almeno 250.000 in Inghilterra, secondo le stime degli epidemiologi), ed è una follia. Quindi bisogna, per ora, riuscire a contenere o meglio a smorzare la pandemia. Una strategia efficace è stata messa in atto dalla Cina, che ha coniugato l’identificazione dei malati e delle reti di contagio, tramite test e controllo sociale, e l’isolamento.
La strategia sud-coreana è diversa. L’isolamento di massa della popolazione è stato evitato, grazie a un intervento rapido e aggressivo che ha permesso di identificare i primi casi e di isolarli. Bloccando poi eventuali arrivi di nuovi casi d’infezione dall’estero, istituendo misure di separazione sociale, come l’annullamento di eventi di massa, chiudendo le scuole e consigliando la gente di restare a casa, le autorità coreane sono riuscite ad appiattire la curva dell’infezione. Comunque, anche se la curva rimane piatta, l’epidemia non si è ancora conclusa in Corea del Sud, e bisogna restare prudenti. L’intervento è stato precoce perché la Corea del Sud, come anche Hong Kong, Taiwan e il Giappone si erano preparati all’eventualità di un’epidemia da coronavirus, traendo lezione dalla precedente epidemia di SARS. Avevano preparato e avevano a disposizione test diagnostici, mascherine e strutture sanitarie adeguate, e soprattutto piani precisi di contromisure da attuare immediatamente. Inoltre tutti questi paesi hanno fatto uso dei “big data”, l’insieme dei dati personali degli individui, per tracciare la trasmissione del virus e bloccare i possibili contagi, metodi che sarebbero difficilmente accettati nelle nostre democrazie.
Comunque, nei paesi occidentali, compresa l’Italia, non c’era nessuna previsione né preparazione e nei primi tempi l’epidemia è stata sottovalutata permettendo la rapida diffusione del virus. Di qui la necessità di ricorrere a misure tardive di isolamento a livello di tutta la popolazione e al rallentamento dell’economia per bloccare la trasmissione virale. Gli epidemiologi ritengono che questi interventi restrittivi siano in grado di abbassare la curva dell’infezione e la mortalità in modo significativo. Il pericolo è che, al rallentare delle misure restrittive, l’infezione riparta. Il modello proposto dagli epidemiologi dell’Imperial College di Londra per la situazione in Inghilterra, di cui tanto si parla, è il seguente:
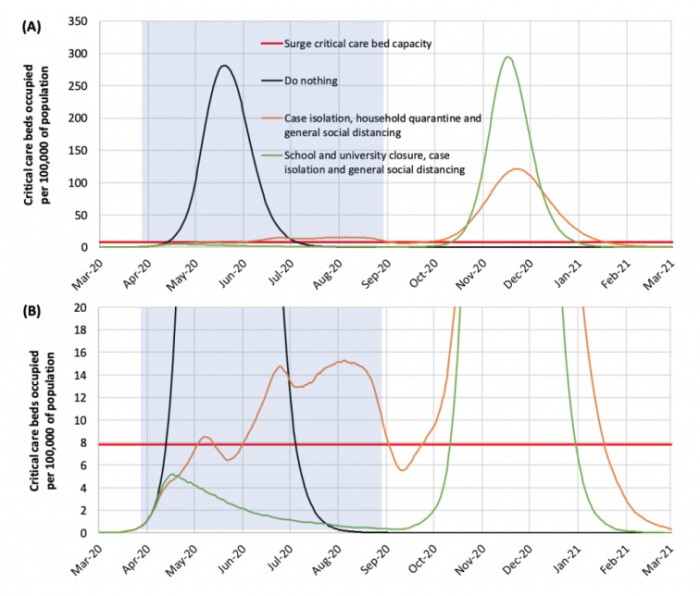
Il pannello A illustra il modello. Il pannello B è un ingrandimento della parte inferiore del pannello A. La parte in grigio a sinistra corrisponde ai primi 5 mesi dell’epidemia.
La spessa linea rossa orizzontale mostra la capacità massima dei letti di cura intensiva negli ospedali inglesi. La linea nera mostra cosa succederebbe se non si facesse niente (prima opzione Johnson); la linea verde mostra il risultato di misure restrittive forti (sarebbero misure tipo Italia, anche se non si possono sovrapporre le due situazioni) ; la linea arancione rappresenta gli effetti di una politica più morbida, che non implica l’isolamento dell’intera popolazione.
Nel caso di misure restrittive forti, la trasmissione sarebbe fortemente ridotta, nel secondo caso, di misure restrittive parziali, la trasmissione sarebbe contenuta, ma non interrotta e il picco dell’epidemia si sposterebbe ai mesi estivi. Il livello massimo di offerta di posti di cura intensiva sarebbe oltrepassato di molto sia dalle opzioni “far niente” che, in modo minore, dalle “restrizioni parziali”. Come si vede sulla destra del grafico, se si lasciasse il virus diffondersi liberamente, un’immunità di gruppo sarebbe raggiunta, a costo di centinaia di migliaia di morti, e non ci si aspetterebbe una ripresa dell’infezione. In assenza di una copertura vaccinale, c’è invece la possibilità di una nuova epidemia in autunno-inverno, a causa di un livello di immunità insufficiente nella popolazione, con un picco simile alla prima fase nel caso di una soppressione rapida della trasmissione (linea verde). Insomma si sarebbe tra Scilla e Cariddi.
Detto che questi sono modelli e non predizioni sicure, come evitare, o piuttosto parare l’eventualità di una ripresa della trasmissione? Preparandosi a tempo, rinforzando le strutture sanitarie e i centri di depistaggio, mantenendo una sorveglianza capillare che permetta di individuare i primi segni di ripresa dell’infezione e di realizzare immediatamente tutte le misure di confinamento individuale necessarie. L’andamento dell’infezione in Cina e in Corea del Sud potrà fornire indicazioni preziose sul divenire. Nel frattempo, potremo probabilmente contare su dei progressi terapeutici, con l’identificazione di antivirali efficaci contro il Covid-19. Non entro in merito della ricerca di farmaci, molte molecole antivirali sono in fase di sperimentazione, e le molecole che si riveleranno più efficaci verranno selezionate nei prossimi mesi. Alcuni inibitori specifici dell’entrata del SARS-CoV-2 nelle cellule sono allo studio. Infine, sono alla prova anche degli inibitori della reazione infiammatoria eccessiva, come degli antagonisti dell’Interleuchina-6 (Il-6) (Per saperne di più, vedi Updated approaches against SARS-CoV-2, Haiou Li et al., Antimicrob. Agents Chemother., 2020).
Non avremo un vaccino, per questo bisogna attendere.
10. Puoi spiegare perché Sars e Mers avrebbero dovuto indurci a prepararci meglio? Era inevitabile che prima o poi un coronavirus molto contagioso e pericoloso arrivasse?
Ci sono state l’epidemia della SARS e della MERS, ci sono stati dei casi di trasmissione all’uomo dell’influenza aviaria: zoonosi che si erano estinte, almeno temporaneamente, perché i virus non avevano acquisito la capacità di trasmettersi efficacemente da uomo a uomo. Trattandosi di virus capaci di frequenti mutazioni e ricombinazioni (lo scambio di pezzi del genoma tra due o più virus nel caso di co-infezione di due CoV nello stesso animale o le stesse cellule), la possibilità che sorgesse una variante capace di trasmettersi più efficacemente nella specie umana era solo questione di tempo. E` ciò che è avvenuto con SARS-CoV-2 (Saif ur Rehman, Pathogens, 2020). Rispetto al primo SARS-CoV, il nuovo virus ha acquisito una maggiore efficacia nel legarsi e penetrare nelle cellule umane (il recettore cellulare di SARS CoV-2, ACE2, è espresso sulle cellule alveolari del polmone) (Walls AC, Cell 2020). Quindi molto più contagioso del primo SARS, benché meno mortale.
Se era prevedibile? Lascio la parola al CDC (Center for Disease Control) americano, quale migliore fonte? Siamo nel 2004!
“No one knows if, when, or where person-to-person transmission of SARS-CoV will recur. However, the rapidity of spread of infection and the high levels of morbidity and mortality associated with SARS-CoV call for careful monitoring for the recurrence of transmission and preparations for the rapid implementation of control measures….. Early detection of SARS cases and contacts, plus swift and decisive implementation of containment measures, are therefore essential to prevent transmission.”
“Nessuno sa se, quando, o dove si ripeterà una trasmissione persona a persona. Comunque la rapidità della diffusione dell’infezione e i livelli elevati di morbilità e di mortalità associati a SARS-CoV richiedono una attenta sorveglianza della riapparizione della trasmissione e di prepararsi a mettere rapidamente in azione le misure di controllo…. Dépistage precoce di casi di SARS e dei loro contatti, più rapida e decisa messa in atto delle misure di confinamento sono perciò essenziali a prevenire la trasmissione.”
Abbiamo visto come queste raccomandazioni siano state seguite ….
11 a) È vero che non si può cominciare la vaccinazione prima che il virus sia “stabile” e che solo per questo ci vuole 1 anno? Perché allora per le influenze (compresa H5N1) i virus sono arrivati più rapidamente?
b) È vero che la sperimentazione sul vaccino era stata avviata ai tempi della SARS e MERS ed irresponsabilmente interrotta perché scomparse?
Un virus a ARN, come il SARS-CoV-2, non è stabile per definizione: i suoi meccanismi di riproduzione non riescono a copiare con precisione il genoma virale e producono copie con errori. Inoltre ci sono frequenti ricombinazioni (vedi sopra). Molte varianti virali sono incapaci di riprodursi e sono eliminate, certe acquistano delle qualità diverse, come per esempio una maggiore affinità per il recettore cellulare, o una capacità di replicarsi più rapidamente. Comunque alcune strutture del virus, indispensabili alla sua riproduzione, presentano dei motivi piuttosto costanti ed è su questi motivi che si concentra la ricerca vaccinale. Per progettare un vaccino occorre conoscere la sequenza del genoma virale, dedurne le proteine che compongono il virus e essere capaci di produrre il virus su culture cellulari.
Per l’influenza, il primo vaccino è apparso nel 1938, 20 anni dopo la pandemia dell’influenza “Spagnola”. Da allora vengono introdotte ogni anno nel vaccino i ceppi virali (o le sequenze per i vaccini ricombinanti) dei virus in circolazione. Le raccomandazioni sulle modifiche vengono fornite ai produttori dei vaccini dall’OMS (Organizzazione Mondiale della Sanità) con 6-8 mesi d’anticipo, perché è il tempo necessario alla produzione del vaccino. Il vaccino non è quindi perfetto perché può apparire nel frattempo una nuova variante, ma assicura una certa protezione, almeno dalla gravità della malattia.
Ora, grazie ai fenomenali progressi della biotecnologia è sperabile che non dobbiamo aspettare 20 anni prima di aver un vaccino contro il SARS-CoV-2. Il virus è stato isolato e amplificato in cultura cellulare in diversi laboratori, compreso il laboratorio dell’Ospedale Sacco di Milano. Subito dopo che le sequenze del SARS-CoV-2 sono state rese note, molti laboratori si sono messi in moto per costruire un vaccino. La ricerca di candidati vaccini è favorita e accelerata dalle ricerche passate di un vaccino contro il primo SARS. Non so se queste ricerche siano state “irresponsabilmente” interrotte, ma nessun vaccino passò in fase di licenza, visto che l’epidemia si era bloccata. Ora però non si riparte da zero. Viene privilegiata la proteina del virus che gli permette di attaccarsi alla cellula bersaglio, la proteina spike (S). La proteina è stata già cristallizzata nella sua forma nativa, il che permette di identificare più precisamente i determinanti antigenici da introdurre in un vaccino (Wrapp D. Science 2020). Più di 15 candidati vaccini sono allo studio attualmente. Comunque, per completare le fasi necessarie alla messa sul mercato di un vaccino, dagli studi di tossicità a quelli di efficacia, è necessario almeno un anno, un anno e mezzo.
Nota
*Ernesto Burgio è esperto di epigenetica e biologia molecolare. Presidente del comitato scientifico della Società Italiana di Medicina Ambientale (SIMA) e membro del consiglio scientifico di ECERI (European Cancer and Environment Research Institute) di Bruxelles. Rimandiamo alla sua intervista da Giorgio Ferrari per Radio Onda Rossa


